
神经病学综合征:抗精神病药致恶性综合征的研究进展
恶性综合征(NMS)是一种罕见的、严重的、特异的抗精神病药不良反应。研究表明,约3%服用常规抗精神药的患者中会出现NMS;如不能及时识别和治疗NMS会导致患者死亡,其死亡率可达5.6%。单次服用某剂量抗精神病药或多年使用同一剂量的同一种抗精神病药均有可能发生NMS。虽然NMS很少发生,但它仍然是一种不可预测的、可能危及生命的神经系统疾病。1956年报道了第1例NMS后已经陆续有NMS的病例报道,并在20世纪80年代,NMS被收录在美国《精神障碍诊断与统计手册》第3版(DSM-3)。NMS一直都受到精神科临床医生和研究人员的重视,本文对抗精神病药致NMS研究进展进行综述。
NMS的临床表现及诊断标准
NMS主要临床表现是肌肉强直、震颤、发热、交感神经系统异常活跃、精神状态改变、白细胞增多和肌酸激酶(CK)升高等。2018年Patel等报道了1例既往有严重智力残疾、精神分裂症、创伤后应激障碍、帕金森病、胃食管反流病和癫痫等病史的患者使用帕利哌酮和氟哌啶醇后出现肌肉强直、震颤、血氧饱和度升高、体温升高、呼吸急促、CK升高等临床表现,诊断为NMS;2020年Khoury等报道了1例无既往病史,因易怒、有攻击行为和精神病性症状而入院的患者,其入院时有妄想迫害症状,接受奥氮平和地西泮治疗,后因反复躁动多次注射氟哌啶醇、异丙嗪、氯丙嗪后出现发热、心率增快、收缩压下降、CK和C反应蛋白均升高,但无肌肉僵硬表现,被诊断为NMS。
在一项系统文献回顾中,非典型抗精神病药所致的NMS,临床出现高热、白细胞和CK升高均较为普遍,强直和震颤出现得很快;但氯氮平导致的NMS发生肌肉震颤和强直的概率较低;奥氮平和氯氮平导致的NMS最先出现的症状是自主神经紊乱,而利培酮和阿立哌唑导致的NMS最先出现的症状是锥体外系症状;喹硫平所致的NMS症状一般是突然出现的,除了发汗和震颤外,大多数症状在同一天出现。
NMS的有效治疗需要及时识别,但目前尚无明确的诊断标准,2011年由多名精神病学家、神经病学家、急诊医学专家和麻醉学家参加的国际多专业专家小组会议得出了NMS的最新诊断标准:①症状出现前72h使用过多巴胺拮抗剂或停用多巴胺激动剂;②发热(>100.4F或38.0°C,至少2次口腔测量);③广泛的肌肉强直;④大汗。次要标准:①精神状态改变(意识水平降低或波动、谵妄、木僵或昏迷);②交感神经系统不稳定,至少为下列4种表现中的2种:血压升高(收缩压或舒张压升高25%)、血压波动(24h内舒张压变化20mmHg或收缩压变化25mmHg)、发汗、尿失禁、呼吸频率增加(升高50%)、呼吸困难等;③出现震颤、运动不能、肌张力障碍、肌阵挛、牙关紧闭、构音障碍、吞咽障碍等运动症状;④CK升高达正常上限的4倍及以上。排除标准:上述症状并非其他物质、神经系统疾病或一般躯体疾病所导致。上述对于NMS诊断标准已正式纳入DSM-5;这也是目前较为认可的诊断标准。
NMS与抗精神病药
2.1 导致NMS的抗精神病药种类
多项研究表明,典型及非典型抗精神病药均有引起NMS的风险。与典型抗精神病药相比,非典型抗精神病药所致NMS发生率更低、病情更轻、死亡率更低。Meta分析显示,典型抗精神病药所致NMS的发生率为0.17‰-32‰;Chen等研究显示,接受各种非典型抗精神病药治疗者NMS年发生率为0.064‰。2020年德国的研究对405例NMS个案报告分析显示,53.3%的患者使用经典抗精神病药,33.8%使用非典型抗精神病药,12.6%同时使用了两类抗精神病药。此外,亦有研究表明非典型抗精神病药诱导的NMS预后较好。
常见的典型抗精神病药有氟哌啶醇、氯丙嗪等。2018年彭菲等报道的13例NMS患者中,8例与肌注氟哌啶醇有关;因为氟哌啶醇具有更高的多巴胺受体亲和力及较低的受体结合解离常数,肌注给药更易导致NMS。Lao等研究亦表明,NMS风险增加与患者暴露于氟哌啶醇有关。
在非典型抗精神病药中,何彦侠等研究发现,导致NMS最常见药物为奥氮平、利培酮,其次为氯氮平;这与彭菲等报道的结果相似。Trollor等报道氯氮平导致的NMS临床表现不典型、严重程度较低但持续时间较长。Lao等研究发现,NMS风险增加与病例暴露于喹硫平有关;以往有报道喹硫平所致的NMS,其临床症状几乎是同时出现,并且在非典型抗精神病药中,喹硫平导致的NMS症状持续时间最长。Su等研究表明,应用阿立哌唑亦是发生NMS的危险因素;但阿立哌唑导致的NMS的症状严重程度相对于其他非典型抗精神病药较低,持续时间也较短。
2.2 NMS与抗精神病药剂量及滴定速度
2012年Langan等报道,尽管抗精神病药剂量快速增加可能是导致NMS重要的危险因素,但并没有被普遍观察到;2018年彭菲等对13例抗精神病药致NMS的研究表明,抗精神病药剂量快速递增可能会导致NMS。2020年Chee等报道,大剂量抗精神病药及药物剂量快速增加是NMS发生的危险因素。但是目前很难预测导致NMS发生的抗精神病药剂量及具体增加的速率。因此在临床上对抗精神病药的大剂量使用及快速增加应当更加谨慎。
2.3 抗精神病药与其他精神活性药的联合应用
彭菲等报道抗精神病药与碳酸锂联合使用可能会导致NMS;还有报道显示,在发生NMS的患者中,同时使用1、2、3或4种抗精神病药的比例分别为66.4%、26.4%、5.2%、1.7%,但用药种类并不影响死亡率。有关奥氮平致NMS的个案报道,联合抗精神病药及其他精神活性药如抗抑郁药或情绪稳定剂的患者NMS严重程度和死亡率较高。
2.4 抗精神病药的给药方式
临床上抗精神病药的给药方式有口服、肌肉注射、静脉滴入等。Kuhlwilm等报道的405例NMS个案中,60.9%为口服,19.0%为外周给药(相对于口服给药,包括肌肉注射和静脉滴入),20.1%为混合给药;但抗精神病药的给药方式与NMS的发生无显著关联(P=0.100)。对662例NMS病例的系统综述表明,口服抗精神病药发生的NMS与注射长效抗精神病药发生的NMS在严重程度、需要重症监护、住院时间、康复、后遗症和死亡率方面没有明显差异,但注射长效抗精神病药的患者NMS持续时间稍长,注射第二代长效抗精神病药的NMS持续时间不长。
总结
根据国内外的研究进展和相关文献报道,NMS可能原因为:使用典型抗精神病药(氟哌啶醇等)及非典型抗精神病药(奥氮平、利培酮等)、抗精神病药的大剂量使用和剂量快速增加以及抗精神病药与其他精神活性药物的联合应用;目前研究尚未发现NMS的发生与抗精神病药的给药方式有关。这些结论是根据临床个案报道经过系统的分析而得出的,其相关机制尚待研究。
临床应注意预防NMS发生,使用氟哌啶醇等典型抗精神病药和奥氮平、利培酮等非典型抗精神病药时,若患者出现发热、肌强直、精神状态改变、CK增高等表现,应高度警惕NMS的可能;尽量避免抗精神病药的大剂量使用和剂量快速增加;尽量避免抗精神病药与其他精神活性药的联合应用。如无法避免抗精神病药的大剂量使用或者与其他药物联合应用,需对患者密切观察,一旦发生NMS需立刻停药并采取治疗措施。
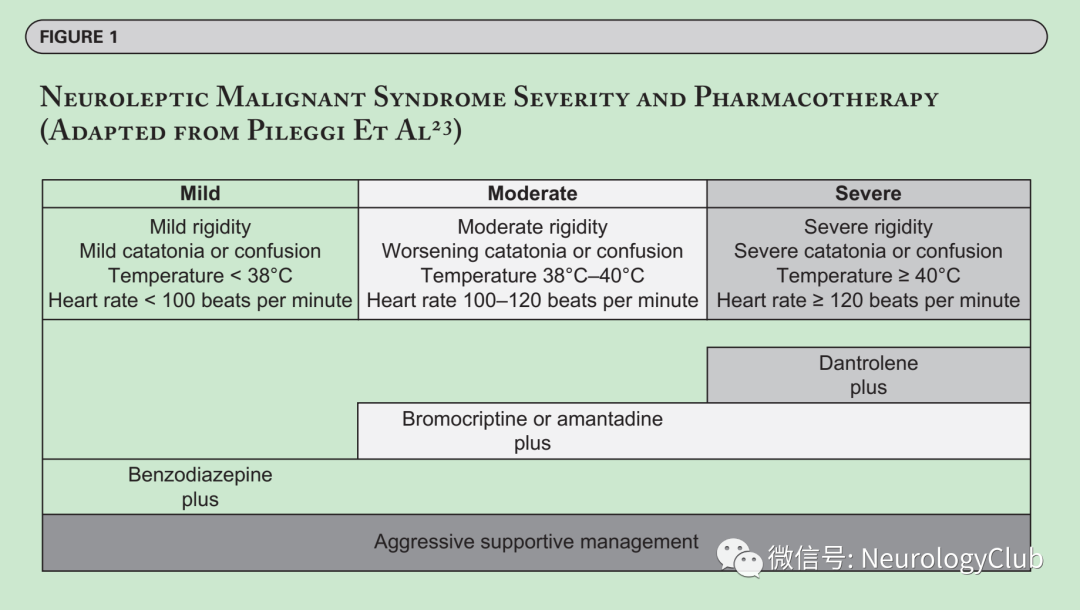

注:Lorazepam=劳拉西泮;Diazepam=地西泮;Bromocriptine=溴隐亭;Amantadine=金刚烷胺;Dantrolene=丹曲林;引自:van Rensburg R, Decloedt EH. An Approach to the Pharmacotherapy of Neuroleptic Malignant Syndrome. Psychopharmacol Bull. 2019 Feb 15;49(1):84-91.
临床精神医学杂志 2022年8月第32卷第4期
作者:马滢定 聂伟成(安徽医科大学精神卫生与心理科学学院精神医学系)张凯 刘寰忠(安徽医科大学附属巢湖医院精神科)

小提示:87%用户已下载掌上医讯App,更方便阅读和交流,请扫描二维码直接下载App

(本网站所有内容,凡注明来源为“掌上医讯”,版权均归掌上医讯所有,欢迎转载,转载请注明出处,否则将追究法律责任。凡是本网站注明来源为其他媒体的内容为转载,版权归原作者所有,转载仅作分享,文章观点不作为掌上医讯观点,如有侵权,请及时联系我们,联系电话:0532-67773733)


